На портале «ШколаЖизни» нашему проекту 1uzi.ru уделяется особое внимание. Этот портал высоко оценивает наше стремление предоставить контент высокого качества. Мы гордимся тем, что наш ресурс находит отклик у такого авторитетного образовательного сообщества и продолжаем усердно работать над улучшением наших материалов и ресурсов.
категории УЗИ аппаратов
Выгодные предложения
Лучшие аппараты
Лучшие аппараты
Популярные производители
читайте Последние статьи
как правильно Выбрать аппарат
получите бесплатную
консультацию от наших специалистов
консультацию от наших специалистов
при нажатии на кнопку вы соглашаетесь с политикой конфиденциальности
Аппараты
ЕЛС500Мини
от 0₽
8/10
Подробнее
В категориях

СмартСкан
от 0₽
8/10
Подробнее
В категориях
Siemens Acuson NX3 Elite
от 2 269 000₽
7/10
Подробнее
В категориях
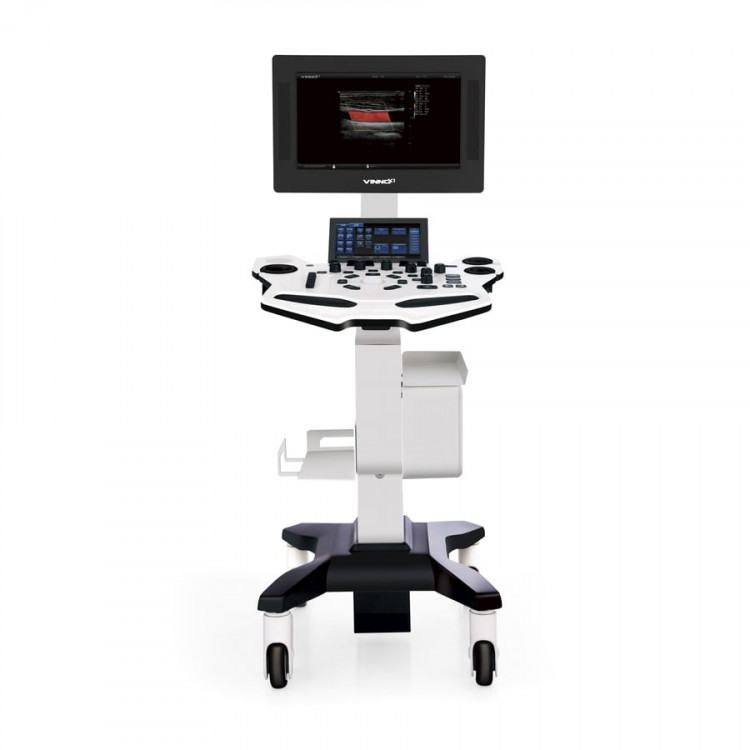
VINNO X1 VET
от 400 000₽
9/10
Подробнее
В категориях
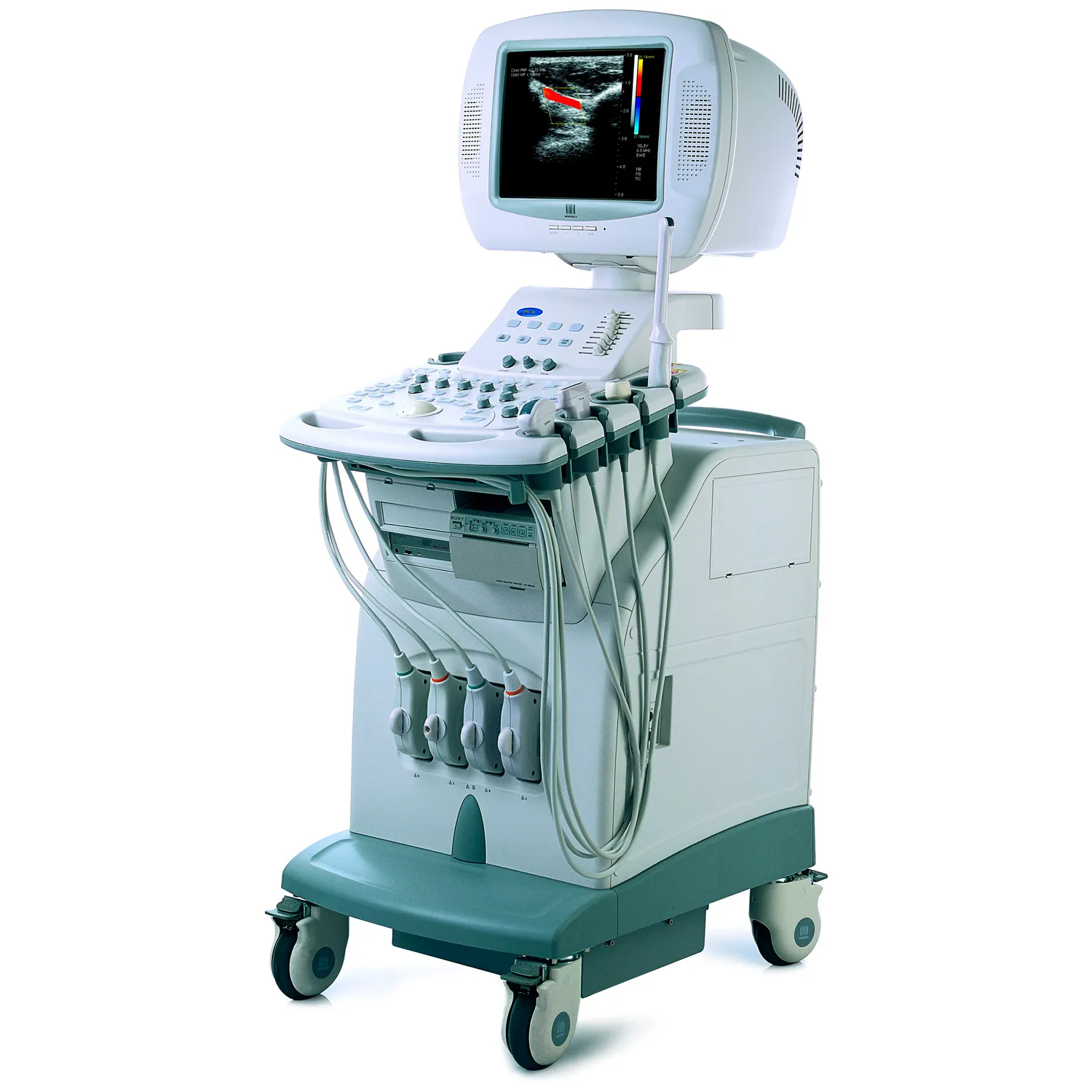
Mindray DC-6 Vet
от 0₽
7/10
Подробнее
В категориях
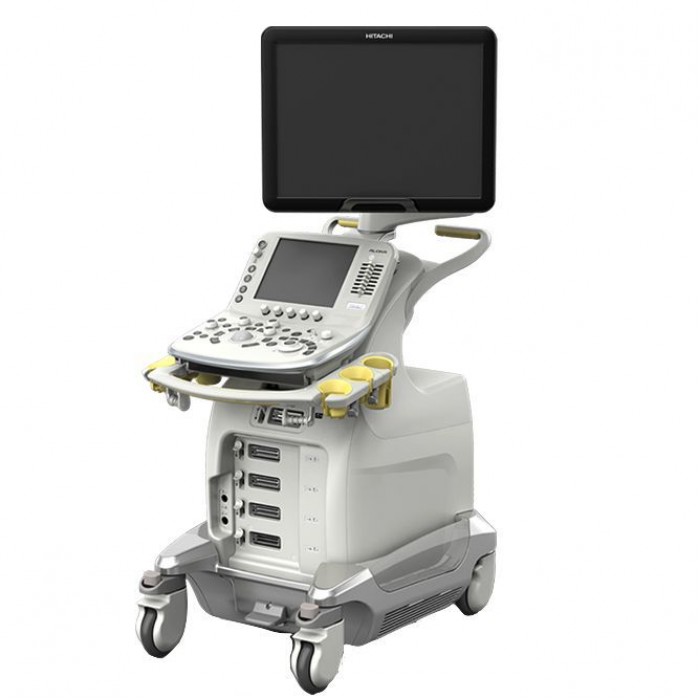
Hitachi Arietta 60
от 2 380 000₽
8/10
Подробнее
В категориях
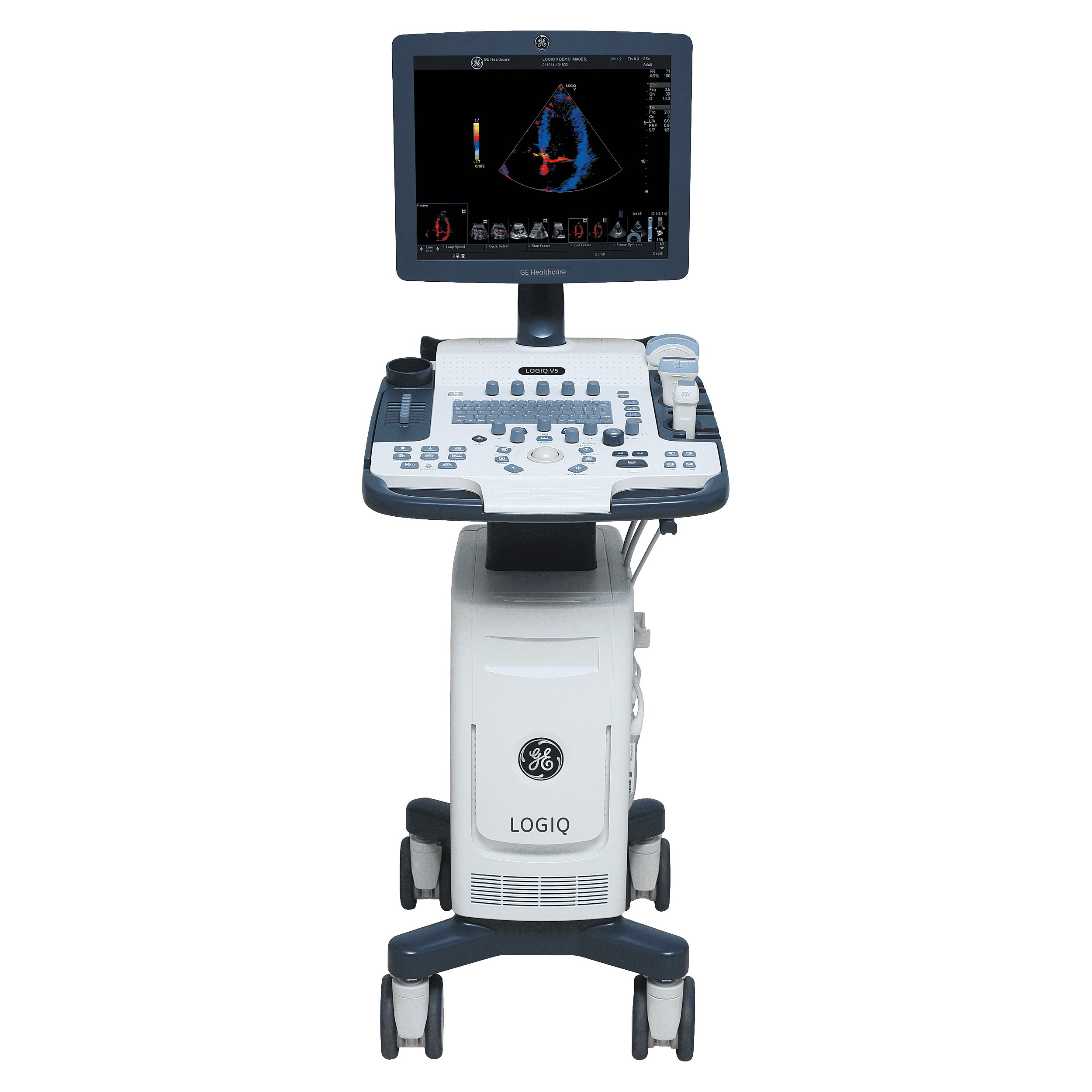
General Electric Logiq V5
от 860 730₽
7/10
Подробнее
В категориях
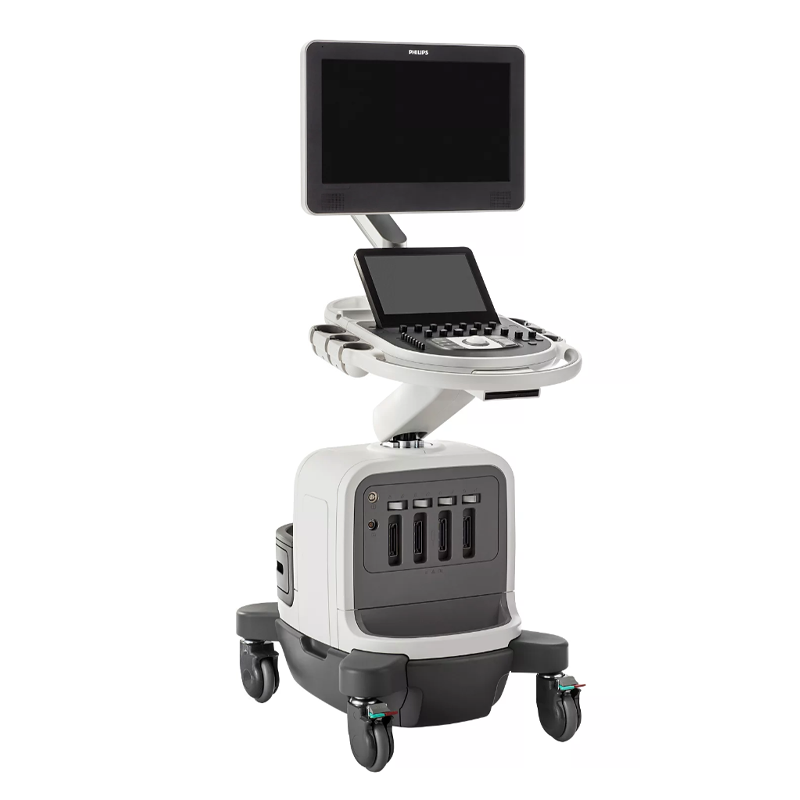
Philips EPIQ 7
от 5 900 000₽
8/10
Подробнее
В категориях